Qual a melhor interface
para o CPAP em bebês?
A pressão positiva
contínua nas vias aéreas por bolhas (CPAP de bolhas ou bubble CPAP) é um
suporte respiratório não invasivo fornecido a um recém-nascido com respiração
espontânea para manter o volume pulmonar durante a expiração1, o que
reduz a necessidade de ventilação mecânica invasiva e suas respectivas complicações2.
Mas qual seria a melhor interface a se utilizar para fornecer esse importante
suporte?
No
mês passado (agosto/2019) o neonatologista indiano Dr. Deepak Sharma, com sua
equipe médica, publicou um ensaio comparando as interfaces mais comumente
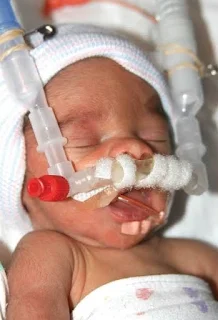
utilizadas: a pronga (Fig. 1) e a máscara nasal (Fig. 2). Foram randomizados
178 bebês prematuros (26 – 32 semanas de IG), sendo que 90 foram colocados em
máscara e 88 em pronga3. O critério de inclusão foi apresentar
desconforto respiratório (DR) nas 6 primeiras horas de vida. O DR foi
considerado quando: taquipneia (>60 rpm), tiragem intercostal ou tiragem sub-diafragmática,
sibilo, BSA (Silverman-Andersen) ≥ 3 e cianose. Alguns critérios de exclusão
foram considerados, tais como hérnia diafragmática, fístula traqueo-esofágica,
fenda palatina, atresia de coanas, drive precário ou apneia, Apgar ≤ 3 no 5º minuto,
choque com necessidade de DVA, etc. O desfecho primário avaliado foi a necessidade
de ventilação mecânica invasiva (VMI) nas primeiras 72hs.
Fig. 1
Em
ambos os grupos foi realizado o bubble CPAP. Na sala de parto os bebês eram ventilados
com máscara facial e peça em T, sendo transportados para UTI NEO após estabilização,
onde então era aplicado o CPAP. A PEEP inicial utilizada era de 5cmH2O, sendo
aumentada para 7 conforme necessidade. A FiO2 era a mínima suficiente para manter
SpO2 alvo (90 – 95%).
Os que precisaram de FiO2
maior que 30% receberam surfactante pela técnica INSURE. Após 6hs, caso a FiO2
se mantivesse acima de 30% era feita uma 2ª dose e assim sucessivamente até o
limite de 3 doses. Nos casos de apneia era feita uma dose ataque de cafeína de
20mg/Kg, com manutenção de 5ml/Kg/dia.
O desmame do CPAP se deu
da seguinte forma:
1º. Redução da FiO2 de 5
em 5 até 30%;
2º. Redução da PEEP de 1
em 1 até 4;
3º. Redução da FiO2 de 3
em 3 até 21%.
Após o desmame o CPAP era
retirado caso o bebê permanecesse 24hs sem apneia, hemoestável, drive
satisfatório, BSA ≤ 2 e mantendo SpO2 alvo. Não houve diferença nos cuidados
entre os grupos, ou seja, apenas a interface diferia.
A falha no CPAP e
necessidade de VMI era considerada nos seguintes casos:
a)
SpO2
< 90% com FiO2 > 70% por 1 hora;
b)
Tiragens
persistentes;
c)
pH
< 7.20 e PCO2 > 60;
d)
apneia
> 20 seg. ou mais de 3 apneias/h.
Fig. 2
O grupo
da máscara nasal teve menos falha de CPAP (16,6% x 29,5%), portanto menos
necessidade de VMI, além de menor incidência de trauma nasal e broncodisplasia
pulmonar (BDP). Os autores atribuíram a menor taxa de falha à uma melhor
entrega de pressão na máscara quando comparada à pronga. Estes também enfatizam
que seus desfechos negativos foram menores que o do estudo clássico de Morley
et al (2008), onde quase 34% dos 307 prematuros ventilados no CPAP morreram ou
desenvolveram BDP. Todavia neste estudo4 os bebês eram mais
prematuros (25 – 28 semanas) e tinham peso menor também. Outro dado
interessante deste clássico é que as crianças do grupo CPAP tiveram mais
pneumotórax que o grupo que foi intubado, o que segundo o Dr. Felipe Rossi, do
Albert Einstein, pode ter se dado pelo maior esforço respiratório realizado
pelos bebês ventilados não invasivamente. Em nossa opinião um dado que vale
salientar é que no grupo CPAP foi utilizada PEEP inicial de 8cmH2O.
Dr.
Sharma e seus colaboradores citam ainda 2 ensaios com resultados a favor da
máscara nasal em relação à pronga e outros 2 onde não se encontrou diferença
significativa. Em seguida comentam sobre uma revisão sistemática publicada ano
passado (2018) na Pediatric Pulmonology que também favorece a máscara nasal quanto
ao percentual de sucesso.
Algo que
precisa ser destacado veementemente é uma frase do lendário neonatologista Dr.
Wung (foto abaixo), mundialmente reconhecido por suas publicações sobre bubble CPAP por
pronga nasal desde 1976, e sobretudo pela baixíssima incidência de falha, mortalidade,
BDP e VMI em seu serviço em NY (EUA): “Nem toda forma de ofertar o CPAP é
igual”. Isso nos leva a duvidar sobre a qualidade metodológica da
aplicação do CPAP no estudo aqui comentado, visto terem encontrado lesão de
septo nasal em 43% dos bebês no grupo CPAP, contra 16% no grupo máscara. Além disso,
trazem na discussão uma revisão sistemática de 2018 que sugere a aplicação de
curativos de barreira (o popular “porquinho”) como forma de prevenção da lesão septal, o que no serviço do Dr. Wung só é empregado para minimizar o escape,
isso quando o mesmo acontece a ponto de comprometer a ventilação. O que de fato
previne a lesão do septo é manter a pronga afastada do mesmo, bastando para
isso a instalação adequada do dispositivo, de preferência envolvendo-o com
velcro.
Outro
achado incomum foi a maior incidência de BDP no grupo pronga, sendo que são
citados 5 estudos com resultado contrário a este. Ressalto ainda que os
critérios de falha deste trabalho diferem dos que costumamos utilizar tomando
como referência o protocolo da McGill University (Fig. 3), aplicado na UTI
neonatal do Montreal Children´s Hospital, no Canadá (créditos ao amigo pessoal e brilhante neonatologista Dr.
Guilherme Sant’Anna).
Fig. 3
Seria interessante realizar investigações também em recém-nascidos a termo (RNT) que necessitam de ventilação mecânica (cardiopatas, por exemplo), visto que os estudos se limitam aos prematuros, em sua grande maioria.
Em
suma, pode-se inferir que independente de se utilizar a pronga nasal ou a máscara
nasal, se se encosta a interface no septo vai necrosar o mesmo (independente da
presença do porquinho); se se utiliza cânula reta vai lesar mucosa de via aérea superior e reduzir eficácia da terapia; e se não se fixar de forma adequada a interface,
a mesma pode sair da narina ao mínimo manuseio ou movimentação espontânea da
criança, aumentando o esforço respiratório a cada evento e reduzindo a chance
de sucesso.
Paulo Andrade
Mestre em Doenças Tropicais
Fisioterapeuta intensivista do Hospital Universitário HUJBB
Fisioterapeuta da UTI neonatal do Hospital de Clínicas HCGV
Docente de Pós-Graduações em Terapia Intensiva
Orientador da LAFIPEN
Mellina de Aviz Menezes
Acadêmica de Fisioterapia (ESAMAZ)
Ligante da LAFIPEN
REFERÊNCIAS
Venha fazer parte e seja um membro da Liga da Fisiointensiva com este projeto que possui dois grandes objetivos:
- O primeiro é a curadoria de conteúdos básicos e fundamentais para a realidade do fisioterapeuta intensivista, onde selecionamos os melhores professores com conhecimento de causa nas rotinas hospitalares.
- O segundo é ajudar na atualização avançada acerca dos diversos temas da Fisioterapia Hospitalar trazendo curso com diversos profissionais.
Bem vindo ao projeto mais inovador no cenário educacional da Fisioterapia intensiva do Brasil. O Clube de membros Fisioacademy MemberShip
Clique no link e saiba mais: http://bit.ly/2yFEc57membersliga
_________________________________________________________________________________







Nenhum comentário:
Postar um comentário